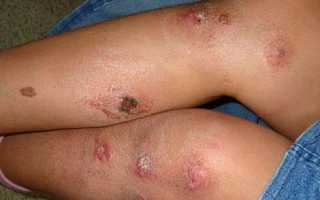
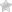Кожный лейшманиоз – это заболевание, которое чаще всего встречается в районах с высокой температурой, превышающей 20 градусов в течение 50 дней. Однако иногда случаи заражения могут возникать и в других регионах. Причиной лейшманиоза является лейшмания тропическая.
Классификация заболевания
Патология, проявляющаяся симптоматикой, разделяется на 3 типа:
- Кожный лейшманиоз характеризуется обильной сыпью на поверхности кожи в виде выраженных папул.
- Кожно-слизистый лейшманиоз отличается появлением язв на слизистой оболочке рта и носа, а также в глотке.
- Висцеральный лейшманиоз связан с проникновением возбудителя в лимфососуды. Эта форма патологии распространяется по всему организму с потоком жидкости, поражая внутренние органы. Особенно сердечная мышца, селезенка, печень и легкие подвержены этой форме лейшманиоза.
Кожный и висцеральный лейшманиоз могут передаваться от человека (антропонозная форма патологии) или от животных (зоонозная).
Переносчики возбудителя
Кожный лейшманиоз разделяется на два типа в зависимости от возбудителя. Первый тип – остронекротизирующийся, а второй – поздно-изъявляющийся. Возбудителем остронекротизирующего типа является лейшмания тропическая (мажор), а поздно-изъявляющегося – лейшмания тропическая (минор). Мажорная форма этой патологии обитает на грызунах и собаках, которые живут в песчаных местностях, в то время как минорная форма может паразитировать только в человеческом организме. Переносчиками возбудителей обеих форм являются москиты рода флеботомус.
Остронекротизирующая патология проявляется в зависимости от сезона и тесно связана с наличием комаров в теплое время года. Болезнь обычно начинает распространяться весной, достигает своего пика летом и снижает активность в начале зимы.
Поздно-изъявляющийся кожный лейшманиоз не связан с конкретным сезоном и может быть обнаружен в любое время года. Однако диагностика затруднена, поскольку животные и люди часто являются носителями инфекции, которая не проявляет никаких симптомов.
Возбудителем висцерального лейшманиоза является лейшмания Донована. Переносчиком этой патологии являются москиты флеботомус.
Лейшмания: жизненный цикл
Жизненный цикл лейшмании формы заключается в наличии 2 хозяев – насекомых и людей. Насекомые заражаются паразитом после всасывания крови животного, которое является носителем патологии. После этого лейшмания попадает в пищеварительный орган, вызывая образование перитрофической матрицы вокруг всасываемой крови.
Паразит размножается в пищеварительной системе самок, а через неделю патология распространяется до верхней части органа. В это время лейшмании полностью блокируют пищеварительный орган самки, что приводит к выделению паразитов вместе со слюной при укусе другого хозяина.
После укуса к патогенным клеткам направляются нейтрофилы – иммунные кровяные клетки, которые пытаются побороть паразитов. Внутри них паразитическая форма продолжает свою жизнедеятельность до естественной гибели иммунных клеток, а затем паразиты попадают в кровь млекопитающего.
Итак, паразит проходит следующий жизненный цикл.
- Локализуется в кровотоке или в эпидермисе. Насекомое кусает зараженное млекопитающее и становится носителем патологии.
- За первые сутки инвазии неподвижная паразитическая форма развивается до подвижной.
- В это время лейшмании начинают активно размножаться, а спустя 7 суток оказываются в верхних отделах пищеварительной системы насекомого.
- Насекомое-переносчик кусает человека или млекопитающее, в результате чего лейшмании проникают сначала в образовавшуюся рану, а затем в клетки кожного покрова или разносятся по внутренним органам, если комары являлись переносчиками возбудителя висцерального лейшманиоза.
Далее жизненный цикл разных форм патологий отличается друг от друга. Если человека поражает кожный лейшманиоз, возбудитель начинает размножаться в месте комариного укуса, вследствие чего образуются лейшманиомы.
Эти патогенные узелки содержат в себе:
- макрофаги;
- фибробласты;
- эндотелиальные клетки;
- лимфоидную ткань.
Позже эти узелки начинают постепенно отмирать, а на их месте образуются язвы.
Висцеральный лейшманиоз характеризуется формированием лейшманиомы, из которой с потоком крови паразитические формы мигрируют по внутренним органам. Этот процесс вызывает развитие вторичных очагов поражения, которые характеризуются пролиферативными изменениями тканей, гиперплазией и некротическим процессом.
Симптоматика
Разные виды лейшманиоза имеют свои особенности, которые позволяют определить возбудителя, поражающего организм.
Внутренние органы
Эта форма инфекции характеризуется длительным периодом инкубации. Обычно проходит от 20 до 150 дней с момента заражения до появления первых симптомов лейшманиоза.
На начальном этапе развития внутреннего лейшманиоза проявляются следующие симптомы:
- общая слабость;
- апатия;
- снижение аппетита;
- побледнение кожи;
- небольшое увеличение селезенки;
- повышение температуры до 38 градусов.
Если лейшманиоз не лечится, к первичным признакам добавляются:
- повышение температуры до 40 градусов;
- кашель;
- увеличение лимфоузлов;
- болезненные ощущения в области печени;
- значительное увеличение печени и селезенки.
В запущенных случаях патологии проявляются:
- сильное ухудшение общего состояния;
- истощение;
- сильное увеличение селезенки;
- проблемы с пищеварением;
- сухость кожи;
- бледность кожи;
- отеки ног;
- головокружения;
- частое сердцебиение;
- увеличение живота;
- потеря потенции.
Последняя стадия патологии характеризуется:
- отечностью всего тела;
- снижением мышечного тонуса;
- бледной кожей;
- смертью пациента.
При небольшом поражении внутренних органов лейшманиозом часто диагностируется хроническая форма патологии, которая не проявляется никакими симптомами.
Кожные проявления
Период инкубации этой формы заболевания составляет 10–45 дней. На начальной стадии развития происходит следующее:
- Появление на коже новых образований, похожих на укусы комаров.
- Затем эти укусы превращаются в фурункулы, которые выглядят как простые бугорки.
- Через 7–14 дней в центре фурункула появляется черная область, указывающая на начало некроза.
- Фурункул превращается в язву, из которой начинает выделяться гной, окрашенный в желто-красный цвет.
- Вокруг язвы появляются вторичные бугры.
- Они со временем разрастаются и сливаются, образуя большую рану.
Раны заживают в течение 2–6 месяцев, если лейшманиоз был лечен.
Кожно-слизистые проявления
Симптомы этой формы похожи на кожные проявления. Единственное отличие заключается в том, что фурункулы распространяются на слизистые оболочки. В некоторых случаях это заболевание может привести к деформации лица, что проявляется:
- насморком;
- заложенностью носа;
- затруднениями при глотании;
- кровотечениями из носа;
- развитием язв и эрозий во рту и носу.
Эта форма может вызвать два вида осложнений:
- при присоединении вторичной инфекции может возникнуть пневмония;
- при поражении дыхательных органов часто наблюдается летальный исход.
Лечение кожной патологии
Лечение лейшманиоза в основном осуществляется с помощью медикаментозной терапии. Применяются различные препараты, которые помогают бороться с этим заболеванием.
Один из таких препаратов – "Мономицин". Он назначается в форме внутримышечных инъекций трижды в сутки через каждые 8 часов. Дозировка составляет 250000 ЕД.
Еще один препарат, который используется при лечении лейшманиоза – "Глюкантим". Его инъекции проводятся в дозировке 60 миллиграмм на килограмм массы тела.
Также применяется препарат "Секнидазол". Его принимают по 500 миллиграмм четырежды в сутки в течение 3 недель. После этого периода частоту приемов снижают до 2 раз в сутки на протяжении 3 недель.
Для обработки фурункулов используются препараты "Солюсурьмин", "Метациклин", "Доксициклин". Также могут быть применены и другие противомалярийные медикаментозные средства.
В некоторых случаях может быть назначена криодеструкция или лазеротерапия. Эти методы помогают эффективно бороться с лейшманиозом.
Лечение висцеральной патологии
Висцеральный лейшманиоз может быть успешно лечен препаратами, такими как 5-валентная сурьма и пентамидин изотионат. Препараты на основе сурьмы обычно вводятся внутривенно в течение 7-16 дней, при этом дозировка постепенно увеличивается.
Если препараты не оказывают достаточного эффекта, врачи могут назначить "Пентамидин" в дозировке 0,004 грамма на 1 килограмм массы тела в день. Лечение обычно состоит из 10-15 инъекций, которые ставятся ежедневно или через день.
Помимо специфического медикаментозного лечения, также проводится патогенетическая терапия и профилактика бактериальных наслоений.
Чтобы предотвратить развитие лейшманиоза любой формы, необходимо соблюдать индивидуальные меры безопасности в местах, где много насекомых. Особенно важно соблюдать такую профилактику весной и осенью.
Зимой рекомендуется делать профилактические прививки, которые включают введение 0,1-0,2 миллилитра жидкой серы с живой ослабленной культурой возбудителя лейшмании тропической (мажор). Такие прививки способствуют развитию легкой формы патологии, проявляющейся в виде одного фурункула, и обеспечивают иммунитет против всех видов заболевания.
Частые вопросы
Какие симптомы сопровождают кожный лейшманиоз у человека?
Симптомы кожного лейшманиоза могут включать появление язв, язвочек или узелков на коже, которые могут быть болезненными или безболезненными. Также возможно появление покраснения, отечности и зуда в области поражения.
Как лечить кожный лейшманиоз у человека?
Лечение кожного лейшманиоза может включать применение лекарственных препаратов, таких как антимониевые препараты, амфотерицин В или милтепсин. В некоторых случаях может потребоваться хирургическое вмешательство для удаления пораженных участков кожи.
Полезные советы
СОВЕТ №1
Обратитесь к врачу. Кожный лейшманиоз требует профессионального медицинского вмешательства. Только врач сможет поставить правильный диагноз и назначить соответствующее лечение.
СОВЕТ №2
Следуйте рекомендациям врача. Лечение кожного лейшманиоза может включать применение местных препаратов, таких как кремы или мази, а также системные препараты, такие как таблетки или инъекции. Важно строго соблюдать указания врача и принимать препараты в соответствии с рекомендованной схемой.
СОВЕТ №3
Следите за гигиеной кожи. Во время лечения кожного лейшманиоза важно поддерживать чистоту и сухость кожи. Регулярно мойте затронутые участки кожи мягким мылом и теплой водой. Избегайте трения или травмирования пораженных участков.