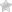Корешковый синдром (Цервикальная радикулопатия) – болезненный процесс, характеризующийся сдавливанием нерва от грыжи диска или отростков артрита кости. Вызывает боль или онемение шеи и руки, нарушение чувствительности, моторную дисфункцию в шее, верхних конечностях.
Магнитно-резонансная томография или компьютерная томографическая миелография подтверждают неврологическую компрессию. Общий прогноз благоприятный. У большинства пациентов с течением времени наступает улучшение после целенаправленного неоперативного курса лечения.
Шейные воротники используются короткий период иммобилизации, тяговое усилие временно ослабляет симптомы. Лекарства облегчают состояние. Физиотерапия, массаж уменьшают дискомфорт в шее, селективные нервные блоки блокируют болевые ощущения в нервных корешках.
Эффективность отдельных методов лечения противоречива, мультимодальный подход приносит пользу пациентам с корешковым синдромом и связанной с ним болью в шее .
Часто корешковая боль сопровождается двигательными или сенсорными нарушениями. Причины радикулопатии различны (острые грыжи диска, спондилез, сужение фораминала), все они приводят к сдавливанию и раздражению выходящего корешка шейного нерва.
Причины
Различные состояния приводят к сдавливанию нервного корешка в шейном отделе позвоночника.
Нервные корешки – это ветви спинного мозга, которые передают сигналы остальной части тела на каждом уровне вдоль позвоночника.
Выходящий корешок нерва может быть сдавлен грыжей межпозвоночного диска или путем вторжения в окружающие дегенеративные или гипертрофированные костные элементы. Сочетание факторов, таких как медиаторы воспаления (например, вещество P), изменения сосудистого ответа и внутринейронный отек, способствуют развитию корешкового синдрома.
Мнение врача:
Корешковый синдром, или радикулопатия, является серьезным заболеванием позвоночника, вызванным сдавливанием нервных корешков. Врачи отмечают, что основными симптомами этого состояния являются боли в области спины, шеи, рук или ног, онемение, слабость мышц и нарушение чувствительности. Для диагностики корешкового синдрома применяются рентгенография, МРТ и компьютерная томография. Лечение может включать физиотерапию, медикаментозную терапию, инъекции, а в некоторых случаях – хирургическое вмешательство. Прогноз зависит от степени повреждения нервных корешков и своевременности начала лечения. Важно обратиться к специалисту при первых признаках заболевания для предотвращения возможных осложнений.
Симптомы
Хроническая боль в шее, связанная со спондилезом, обычно двусторонняя, тогда как боль в шее, связанная с Корешковым синдромом односторонняя. Болевое ощущение варьируется в зависимости от вовлеченного нервного корешка. Отсутствие боли в конечностях не исключает сдавливания.
Временами боль связана с плечевым поясом. Сенсорная или моторная дисфункция может присутствовать без значительной боли. Симптомы усугубляются расширением и вращением шеи, что уменьшает размер нервного отверстия.
Корешковый синдром приводит к боли и другим симптомам, таким как онемение, покалывание, слабость в руках или ногах. Качество и тип боли могут варьироваться от тупой, ноющей и трудно локализуемой до резкой и жгучей.
Диагностика
Правильный диагноз корешкового синдрома начинается с полного физического осмотра шеи, спины, рук, нижних конечностей. Ваш врач будет искать любые проблемы с гибкостью, мышечной силой, ощущениями и рефлексами. Рентген может быть показан, чтобы показать костную анатомию позвоночника.
МРТ полезно для демонстрации сдавливания нервных корешков, давая детальную картину структур мягких тканей. КТ часто используется для оценки костной анатомии позвоночника, чтобы определить, сколько места доступно для нервных корешков спинного мозгав позвоночном канале. На ранних стадиях исследования визуализации не требуются.
Прежде чем диагностировать Корешковый синдром, врачи должны рассмотреть другие возможные причины дисфункции.
Миелопатические симптомы или признаки (трудности с ловкостью рук; нарушение походки; признак Хоффмана, Бабинского, гиперрефлексия и клонус) указывают на сдавление спинного мозга, а не нервного корешка. Сжатие спинного мозга обычно требует хирургической декомпрессии, потому что миелопатия прогрессирует и не улучшается при неоперативных мерах.
Следующие факторы также указывать на альтернативный диагноз:
- возраст моложе 20 лет или старше 50 лет, особенно если у пациента есть признаки или симптомы системного заболевания;
- неумолимая боль в покое;
- постоянные или прогрессирующие признаки;
- ригидность шеи без травм;
- дисплазии;
- нарушение сознания;
- симптомы центральной нервной системы;
- повышенный риск слабости связок или атлантоаксиальной нестабильности, например, у пациентов с синдромом Даунаили наследственными заболеваниями соединительной ткани;
- внезапное начало острой и необычной боли в шее или головной боли с или без неврологическими симптомами;
- подозрение на расслоение шейной артерии;
- транзиторная ишемическая атака, которая указывает на вертебробазилярную недостаточность или ишемию сонной артерии или инсульт;
- подозрение на новообразование;
- подозрение на инфекцию, такую как дисцит, остеомиелит, туберкулез;
- неудачный хирургический синтез; прогрессирующая или болезненная структурная деформация;
- ненормальные результаты лабораторных исследований.
Опыт других людей
Корешковый синдром вызывает большой интерес у медицинского сообщества и пациентов. Люди, столкнувшиеся с этим заболеванием, отмечают разнообразные симптомы, такие как онемение, слабость и боли в конечностях. Диагностика корешкового синдрома требует комплексного подхода, включая неврологические тесты и обследования. Лечение может включать физиотерапию, медикаментозную терапию и режим активности. Прогноз зависит от степени повреждения нервных корешков и своевременности начала лечения. Люди, страдающие от этого синдрома, ищут информацию и поддержку, чтобы эффективно управлять своим состоянием.
Дифференциальная диагностика Корешкового синдрома
| СОСТОЯНИЕ | ХАРАКТЕРИСТИКИ |
| Боль в сердце | Лучевая боль в верхней конечности, особенно левом плече и руке, которая имеет сердечное происхождение |
| Цервикальная спондилотическая миелопатия | Изменения в походке, частые падения, дисфункция кишечника или мочевого пузыря, затруднения при использовании рук, скованность конечностей, сексуальная дисфункция, сопровождающаяся признаками верхних двигательных нейронов |
| Сложный регионарный болевой синдром (рефлекторная симпатическая дистрофия) | Боль и болезненность конечности, часто несоразмерные с результатами обследования, сопровождающиеся изменениями кожи, вазомоторными колебаниями или дистермией; симптомы часто возникают после ускоряющего события |
| Синдромы провокации | Например, синдром запястного канала (срединный нерв) и синдром локтевого канала(локтевой нерв) |
| Опоясывающий лишай | Острое воспаление дорсального корешкового ганглия создает болезненную дерматомальную радикулопатию |
| Внутри- и экстраспинальные опухоли | Шванномы, остеохондромы, опухоли Панкоста, щитовидной железы, пищевода, лимфомы, карциноматозный менингит |
| Синдром Парсонеджа-Тернера (невралгическая амиотрофия) | Острое начало проксимальной боли верхней конечности, обычно сопровождающееся слабостью и сенсорными нарушениями; включает верхнее плечевое сплетение |
| Постмедианское поражение стернотомии | Происходит после операции на сердце; C8 радикулопатия может развиваться вторично по сравнению с переломом первого грудного ребра |
| Ротаторная манжета патология | Боль в плече и руке |
| Синдром грудного выхода | Дисфункция срединного и локтевого нерва (нижние корешки плечевого сплетения, C8 и T1) из-за сдавливания сосудистыми или нейрогенными причинами, часто узкая полоса ткани, простирающаяся от первого грудного ребра до поперечного отростка C7 |
Прогноз
Для большинства пациентов с Корешковым синдромом прогноз благоприятный. Большое эпидемиологическое исследование показало, что за пятилетний период наблюдения:
- 31,7 процента пациентов отмечались рецидивы симптомов;
- 26 процентам требовалось хирургическое вмешательство для лечения непреодолимой боли, сенсорного дефицита, объективной слабости;
- 90 процентов пациентов были бессимптомными или страдали от боли лишь в незначительной степени.
Ни один человек с корешковым синдромом не перешел в миелопатию.
Неоперативные стратегии лечения
Для большинства неоперативное лечение является эффективным. Мультимодальный подход облегчает симптомы.
ИММОБИЛИЗАЦИЯ
Для пациентов с острой болью в шее, вторичной к радикулопатии, короткий курс (одна неделя) иммобилизации с помощью шейного воротника уменьшает симптомы на воспалительной фазе.
TRACTION
Домашние шейные механические вытягиватели уменьшают корешковые симптомы. Вытяжение декомпрессирует пораженный нервный корешок. Тракция наиболее эффективна, когда острая мышечная боль утихла и не должна использоваться у пациентов с признаками миелопатии.
Фармакотерапия
Фармакотерапия полезна для облегчения острой боли, связанной с корешковым синдромом. Хотя лекарства не имеют доказанной пользы, есть положительные результаты их использования в лечении поясничной радикулопатии и боли поясницы.
Нестероидные противовоспалительные средства эффективны при лечении острой боли в пояснице, многие врачи считают их препаратами первого ряда при лечении шеи. Некоторым пациентам полезно добавление наркотических анальгетиков, миорелаксантов, антидепрессантов, противосудорожных средств.
Опиоиды эффективны при лечении нейропатической боли продолжительностью до восьми недель. Мышечные релаксанты (циклобензаприн [Flexeril]) облегчают острую боль шеи из-за повышенного напряжения мышц.
Лекарства эффективны для пациентов с хронической корешковой болью, которые отказались от операции или имеют симптомы после операции. Трициклические антидепрессанты, венлафаксин (Эффексор) дают умеренное облегчение у пациентов с хронической невропатической болью. Трамадол (Ultram) может обеспечить значительное облегчение нейропатической боли.
Хотя оральные стероиды широко используются для лечения острой корешковой боли, нет качественных доказательств того, что они изменяют течение болезни. Следует избегать длительного использования стероидов из-за вероятности редких, но серьезных осложнений.
Физическая терапия и массаж
Программа физиотерапии полезна для восстановления диапазона движений и общего состояния мускулатуры шеи. Первые шесть недель после появления боли можно использовать мягкие упражнения на растяжку, дополненные массажем и такими упражнениями, как жара, лед и электростимуляция.
Однако этот подход не доказал долгосрочной пользы. При усилении боли, начинают постепенную изометрическую программу укрепления с переходом к активным упражнениям на амплитуду движений и резистивным упражнениям.
Массаж обеспечивает краткосрочную пользу при лечении боли шее, цервикогенных головных болей, корешковых симптомов. Могут возникнуть редкие осложнения, такие как обострение радикулопатии, миелопатии, травмы спинного мозга. Из-за этих рисков и отсутствия качественных данных, подтверждающих эффективность, манипулятивная терапия не может быть рекомендована для лечения корешкового синдрома.
Стероидные инъекции
Инъекции цервикального стероида рассматриваются при лечении корешковой боли. Периневральные инъекции (транс-ламинарные и трансфораминальные эпидуральные анестезии, селективные блоки нервного корешка) следует выполнять под рентгенологическим контролем и только после подтверждения патологии с помощью МРТ или компьютерной томографии.
Эти блоки пытаются омыть пораженный нервный корень стероидами. Осложнения, связанные с инъекциями, редки. Одно пациенты должны быть проинформированы о том, что эти редкие события могут быть серьезными (например, повреждение спинного мозга). Эпидуральные кортикостероиды могут привести к кратковременному симптоматическому улучшению корешковых симптомов.
Осложнения
Приблизительно у одной трети пациентов с корешковым синдромом которые лечатся без операции, имеются стойкие симптомы. Им следует обратиться к специалисту по позвоночнику для рассмотрения хирургического вмешательства.
Оно показано, если имеются трудноразрешимые корешковые симптомы, не отвечающие на неоперативное лечение в течение шести недель, двигательная слабость, сохраняющаяся в течение более шести недель, прогрессирующий неврологический дефицит в любой точке после появления симптомов, признаки или симптомы миелопатии, или нестабильности или деформации позвоночника.
Если нервная блокада «положительна» или эффективна при частичном облегчении симптомов, тогда можно рассмотреть хирургическое вмешательство.
Важно обсудить варианты лечения с врачом, чтобы решить, какое лечение лучшее для вас.
Во многих случаях хирургическое вмешательство не является необходимым для устранения боли в шее и спине. Консервативные нехирургические методы лечения, такие как физиотерапия, дают положительные результаты.
Источники
- ДЖЕЙСОН ДЭВИД ЕУБАНКС, доктор медицины, медицинский факультет Университета им. Каса Вестерн, Кливленд, штат Огайо
- Радхакришнан К., Личи В.Дж., О’Фаллон В.М., Курланд Л.Т. Эпидемиология шейных радикулопатий. Популяционное исследование в Рочестере, штат Миннесота, 1976–1990 годы. Мозг. 1994.
Частые вопросы
Какие симптомы характерны для корешкового синдрома?
Корешковый синдром проявляется болями в области спины, шеи, груди, а также он может вызывать онемение, слабость и ощущение покалывания в соответствующих областях тела.
Как происходит диагностика корешкового синдрома?
Для диагностики корешкового синдрома врач проводит осмотр, неврологическое обследование, может назначить рентген, МРТ или КТ позвоночника, чтобы выявить возможные изменения в позвоночнике.
Каковы методы лечения корешкового синдрома и каков прогноз?
Лечение корешкового синдрома может включать физиотерапию, массаж, лечебную гимнастику, лекарственную терапию, иногда может потребоваться хирургическое вмешательство. Прогноз зависит от степени повреждения корешков и успешности лечения, в большинстве случаев прогноз благоприятный при своевременном обращении к врачу.
Полезные советы
СОВЕТ №1
При появлении симптомов корешкового синдрома, обратитесь к врачу для проведения комплексного обследования и точной диагностики.
СОВЕТ №2
Следуйте рекомендациям врача относительно лечения корешкового синдрома, включая применение лекарственных препаратов, физиотерапию или реабилитационные процедуры.
СОВЕТ №3
Избегайте поднимания тяжестей и резких движений, которые могут усугубить симптомы корешкового синдрома, пока не получите разрешение от врача.